Original
Aplicación de la Escala de Wells ante Tromboembolismo Pulmonar Agudo en el Servicio de Urgencias. Resultados Preliminares de un Estudio Observacional
Application of Wells’ Criteria for Acute Pulmonary Embolism in the Emergency Department. Preliminary Results of an Observational Study
Actual. Med. 2018; 103: (805). 130-135 DOI: 10.15568/am.2018.805.or03
Enviado: 30-10-2018
Revisado: 06-11-2018
Aceptado: 28-11-2018
RESUMEN
Objetivos: Estudiar la frecuencia de utilización de escalas de probabilidad clínica (Escala de Wells, EW) ante la sospecha de tromboembolismo pulmonar agudo (TEPA) en pacientes a los que se realiza angiografía torácica por tomografía computarizada (angioTC) o gammagrafía V/Q.
Métodos: Se realizó un estudio observacional retrospectivo de las historias clínicas de los pacientes con angioTC o gammagrafía V/Q solicitada desde Urgencias por sospecha de TEPA en nuestro hospital durante enero de 2018. Se registraron variables sociodemográficas, uso de la EW, valor del dímero D, frecuencia de TEPA, síntomas, factores de riesgo, diagnósticos alternativos y se reconstruyeron las EW simplificadas (EWs) si estas no constaban. Se realizaron análisis de frecuencias y de asociaciones de las variables recogidas.
Resultados: Se incluyeron 64 pacientes (42,18% hombres), de los cuales 19 presentaron TEPA (29,69%). Los diagnósticos alternativos más frecuentes fueron la insuficiencia cardíaca e infección respiratoria. La EW solo constó por escrito en dos de ellos (3,13%). Según la EWs reconstruida, 50 pacientes presentaron una probabilidad clínica baja (78,13%) y 14 pacientes (21,88%) una probabilidad alta. Al comparar la probabilidad clínica en función de la existencia de TEPA se encontraron diferencias significativas entre los grupos de baja y alta probabilidad (p=0,008). En este último, solo se aplicó correctamente el protocolo clínico del hospital en un paciente (6,67%). No se encontraron diferencias significativas entre el grupo TEPA y No TEPA respecto a síntomas, factores de riesgo, sexo o edad.
Conclusiones: La baja aplicación de las escalas de probabilidad clínica encontrada supone una escasa adherencia a las guías clínicas para el diagnóstico de TEPA y puede implicar un uso de técnicas innecesarias potencialmente dañinas para el paciente. La prevalencia, síntomas y factores de riesgo de TEPA hallados son similares a los descritos en la literatura, con algunas excepciones que habrán de ser confirmadas en estudios futuros.
Palabras clave: Tromboembolismo pulmonar, angiografía torácica por tomografía computarizada, escala de Wells, escala de probabilidad clínica, adherencia a guías clínicas.
ABSTRACT
Objectives: To study the frequency of use and assess potential factors associated to the use of Diagnostic Probability Scales (Wells’ Criteria) in suspected acute Pulmonary Embolism (PE) in patients that were tested using computarized tomography angiography (CTA) or ventilation/perfusion scintigraphy (V/Q scan).
Methods: A retrospective observational study was conducted through the examination of clinical histories of patients admitted to the ED in our hospital that underwent CTA or V/Q scans due to suspected PE. Sociodemographic factors, Wells’ score, D-dimer values, PE prevalence, symptoms, risk factors, alternative diagnoses and retrospective simplified Wells’ scores were obtained. Frequency and association analyses were conducted.
Results: Sixty-two patients (38.18% males) were included, of which nineteen (29.69%) presented PE. The most common alternative diagnoses were heart failure and respiratory infections. Wells score appeared in only 2 cases (3.13%). Retrospective simplified Wells score showed that 50 patients (78.13%) had low probability and 14 patients (21.88%) had high probability of PE. When stratified by presence of PE, significant differences were found between low and high probability groups (p = .008). In the latter group, the protocol was correctly followed in only 1 patient (6.67%). No significant differences were found between the PE versus no PE groups regarding symptoms, risk factors, age or gender.
Conclusion: The low use of PSS found implies bad adherence to clinical protocols in suspected PE. The prevalence, symptoms and risk factors associated with PE found in this study are similar to those reported in the literature, with some exceptions that should be confirmed in future studies.
Keywords: Pulmonary Embolism, CT Angiography, Wells Rule, Clinical Prediction Rules, Guideline Adherence.
Leer Artículo Completo
INTRODUCCIÓN
El tromboembolismo pulmonar agudo (TEPA) constituye la principal causa prevenible de muerte en pacientes hospitalizados y la tercera causa de morbimortalidad cardiovascular, tras la isquemia miocárdica y el ictus (1-3). En nuestro país, su incidencia anual ronda los 60.000 casos, sin diferencias entre sexos y con un aumento exponencial con la edad (2,4,5). Globalmente, presenta una alta mortalidad, llegando al 70% en caso de presentarse como parada cardiorrespiratoria (2,6).
El espectro de manifestaciones clínicas de esta patología es muy amplio, desde la práctica ausencia de síntomas hasta episodios fulminantes con shock cardiogénico y muerte (7), siendo su pronóstico dependiente del tiempo. Dada la variabilidad de su presentación y la baja sensibilidad y especificidad de las pruebas básicas (electrocardiograma, radiografía de tórax y gasometría), el TEPA presenta un amplio diagnóstico diferencial (2).
La prueba de elección para el diagnóstico de TEPA es la angiografía torácica por tomografía computarizada (angioTC), que ha mostrado unos valores de sensibilidad y especificidad superiores al 95% (3), aunque esta cifra puede variar según la probabilidad pretest (7,8). Sin embargo, esta técnica implica administrar medio de contraste yodado y exposición a radiación ionizante. En pacientes con contraindicación absoluta de contraste yodado o insuficiencia renal grave, y en pacientes embarazadas, se puede recurrir a una gammagrafía de ventilación/perfusión (3), que implica una menor exposición a radiación ionizante aunque también una menor precisión diagnóstica (7,9).
Diversos estudios sugieren que existe una sobreutilización de la angioTC, con una alta tasa de resultados negativos para TEPA, como consecuencia de unos pobres criterios de selección (3,10,11). Por esta razón, se han desarrollado protocolos y herramientas dirigidas a maximizar la eficiencia diagnóstica del TEPA. Es el caso de las escalas de probabilidad clínica (EPC), como la Escala de Wells (EW) y la Escala de Ginebra revisada, que han sido ampliamente validadas (7,11,12). Tanto sus versiones extendidas como simplificadas han mostrado un rendimiento similar (13,14). En nuestro medio, la más utilizada es la Escala de Wells simplificada (EWs) (3), pero su uso en la práctica está implantado de manera muy desigual en los distintos hospitales.
La falta de aplicación de las EPC puede implicar errores diagnósticos relevantes, aumentando la tasa de solicitud de dímero D y angioTC innecesarios, prolongando los tiempos de espera en la atención al paciente y aumentando la morbimortalidad de estos (11). En nuestra experiencia, la aplicación de la EW en Urgencias es excepcional en la práctica clínica, lo que implica que no se siguen adecuadamente las guías clínicas (1,11,14). Sin embargo, no se han realizado estudios que recojan la frecuencia de uso de esta escala en nuestro hospital hasta el momento.
Presentamos los resultados preliminares de un estudio observacional en el que exploramos la frecuencia de utilización de la EW y de la prevalencia de TEPA en una serie de pacientes admitidos a Urgencias a los que se realizó angioTC y gammagrafías V/Q por sospecha de TEPA en un hospital de tercer nivel en nuestro medio.
MATERIAL Y MÉTODOS
Diseño
Se ha llevado a cabo un estudio observacional retrospectivo (serie de casos) mediante análisis de las angioTC y gammagrafías V/Q solicitadas desde Urgencias por sospecha de TEPA que se realizaron en los servicios de Radiodiagnóstico y Medicina Nuclear del Hospital Universitario Virgen de las Nieves de Granada durante el mes de enero de 2018. Los datos se obtuvieron a través una búsqueda manual en las bases de datos hospitalarias disponibles en los dos servicios implicados. Durante el estudio se siguieron las normas del Comité de Ética hospitalario.
Método
Se examinaron todas las angioTC y gammagrafías V/Q realizadas entre el 1/1/18 y el 31/1/18. Tras aplicar los criterios de inclusión, se registró el uso de la EW en las peticiones o en el informe de Urgencias correspondiente, y si el diagnóstico fue positivo o negativo para TEPA. En las gammagrafías se consideró el diagnóstico como «positivo para TEPA» si el informe del estudio determinaba una probabilidad intermedia o alta de TEPA, o si se confirmó el TEPA en los siguientes 3 meses mediante arteriografía o angioTC, y se consideró como «negativo para TEPA» si el informe determinaba una probabilidad baja de TEPA. Además, se recogieron otros datos de interés: demográficos, antecedentes personales relevantes, síntomas principales asociados al motivo de consulta, valor de dímero D (obtenido mediante el método ELISA), diagnósticos alternativos y si el paciente fue ingresado, dado de alta o falleció durante el episodio de Urgencias. Posteriormente se reconstruyeron las EWs (6) con los datos que constaban en la historia clínica (HC) de los pacientes y en la hoja del episodio de Urgencias, y se estudió la asociación de la EWs con la presencia o no de TEPA y con otras variables relacionadas.
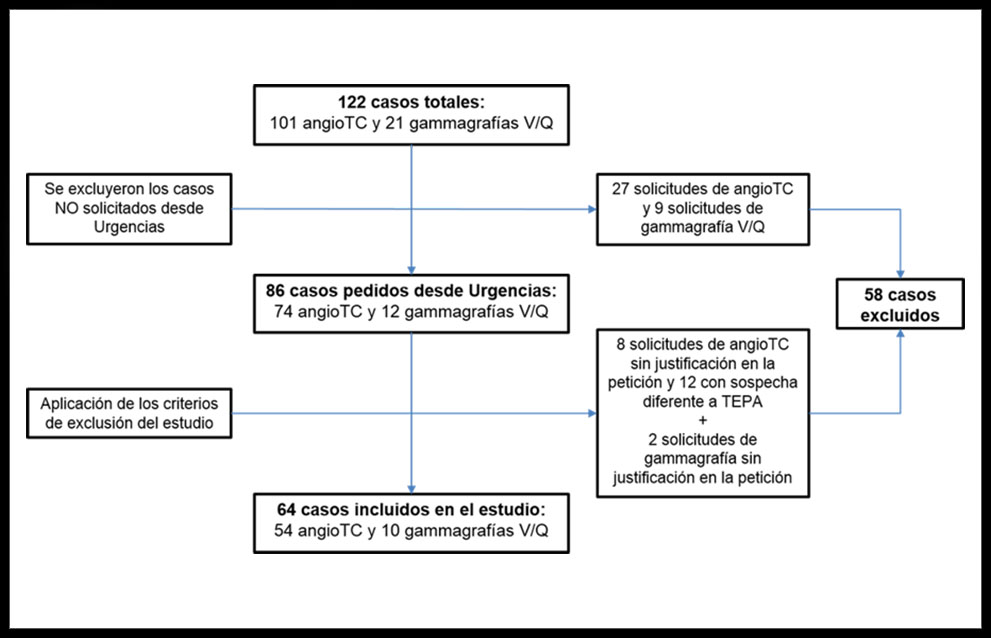
En la figura 1 se presenta el diagrama de flujo de la obtención de los casos, donde se siguieron los siguientes criterios:
– Criterios de inclusión: AngioTC y gammagrafías V/Q solicitadas desde el servicio de Urgencias, en los que la sospecha clínica fuera o incluyese TEPA.
– Criterios de exclusión: Peticiones en la que no constase justificación o la sospecha no incluyese el TEPA. Pruebas realizadas sin administración de contraste intravenoso. Pruebas no solicitadas de manera urgente.
Figura 1. Diagrama de flujo seguido en el estudio
Análisis estadístico
Se realizaron análisis de frecuencias y de asociaciones entre las variables medidas. Para ello se utilizaron los paquetes estadísticos IBM SPSS Statistics versión 22.0 y R Commander por dos investigadores independientes. La representación gráfica de los datos se realizó utilizando el programa GraphPad Prism versión 6.0.
En primer lugar se realizó un análisis descriptivo de las variables sociodemográficas y de la prevalencia de uso de la EW y de TEPA. Se realizó un análisis de la heterogeneidad de las variables estudiadas y una búsqueda de valores atípicos para optar por la mejor medida posible de tendencia central. Para las pruebas de comparación de dos proporciones y de medias se observó que no se verificaban condiciones de normalidad por lo que se utilizaron pruebas no paramétricas. Se consideraron significativos valores de p<0,05.
RESULTADOS
Descripción de la muestra
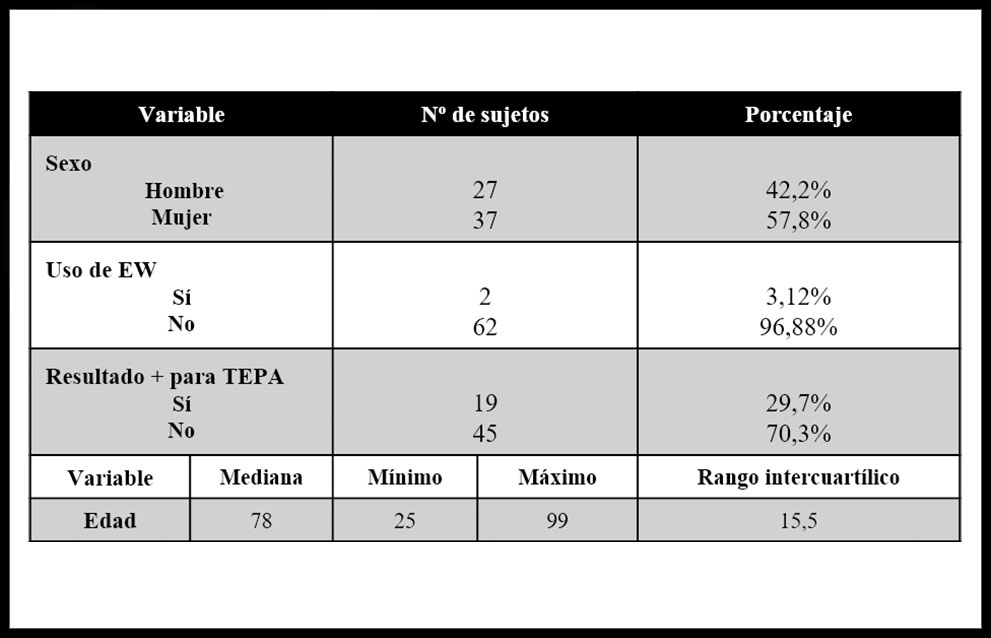
De los 64 pacientes incluidos en la serie de casos, 27 fueron hombres (42,2%); la mediana de edad fue 78 años (RIC 15,5; mín 25, máx 99). La EW solo constó en la HC o en la petición de angioTC en 2 pacientes (3,12%). En total, 19 de las 64 angioTC (29,69%) fueron positivas para TEPA. El análisis detallado de estos datos queda reflejado en la tabla 1.
Tabla 1. Características de los pacientes incluidos en el estudio
Cálculo retrospectivo de la EW
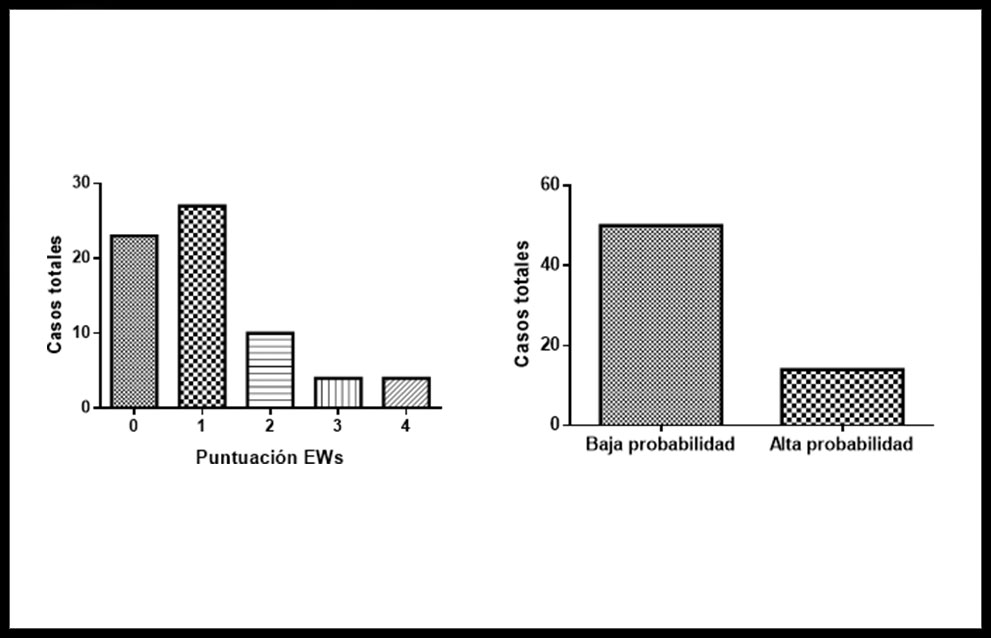
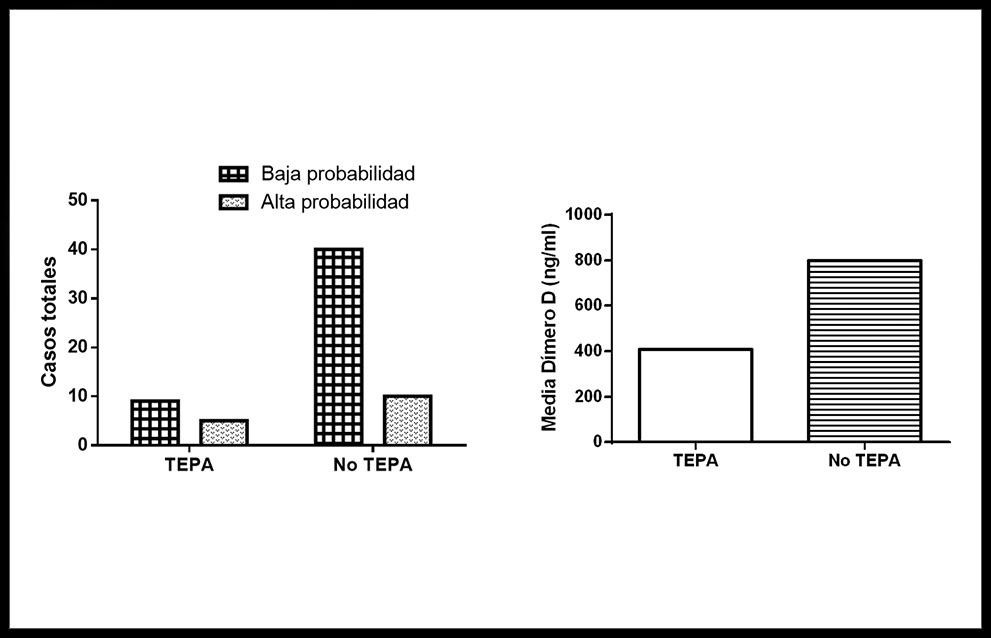
Las puntuaciones de la EWs retrospectiva se recogen en la figura 2. Ningún paciente presentó una puntuación mayor de 4 puntos. Al agrupar los resultados en función de la probabilidad clínica, se encontró que 50 casos (78,13%) correspondieron a probabilidad baja y 14 casos (21,88%) a probabilidad clínica alta. Finalmente, se agruparon estos resultados en función de la presencia o no de TEPA y se aplicó una prueba exacta de Fisher, que mostró diferencias significativas entre ambos grupos (figura 3).
Figura 2. Izquierda. Distribución de las puntuaciones de la EWs calculada a posteriori. Derecha. Pacientes con alta y baja probabilidad clínica de TEPA según los valores de la EWs.
Figura 3. Izquierda. Comparación de la puntuación de la EWs retrospectiva en función de la presencia o no de TEPA. La prueba exacta de Fisher entre ambos grupos resultó significativo (p=0,008). Derecha. Media de los valores de dímero D en función de la presencia o no de TEPA. La prueba U de Mann-Whitney entre ambos grupos fue significativa (p<0,001).
Valores del dímero D
En total, 61 pacientes (95,31%) presentaron un valor de dímero D superior a 500 ng/ml. En este grupo, en dos casos el dímero D no era positivo al ajustarlo por edad (6) y en ellos la angioTC descartó TEPA. En los 3 pacientes en que no se solicitó el dímero D, solo 1 presentó TEPA y una EW a priori de alta probabilidad clínica. Los otros 2 casos no presentaron TEPA ni constó EW a priori, siendo la EWs retrospectiva de baja probabilidad clínica. La presencia de grupos con una cantidad menor de 30 pacientes y la aplicación del test de normalidad de Shapiro-Wilk (p<0,001) impidió realizar un test paramétrico. Al aplicar una prueba U de Mann-Whitney, se encontró que la media del valor del dímero D en pacientes con TEPA fue significativamente mayor que en los pacientes sin TEPA (figura 3).
No se encontraron diferencias significativas en la media del valor de dímero D al agrupar en función de la probabilidad clínica según la EWs retrospectiva (prueba U de Mann-Whitney bilateral, p=0,19).
Sintomatología principal
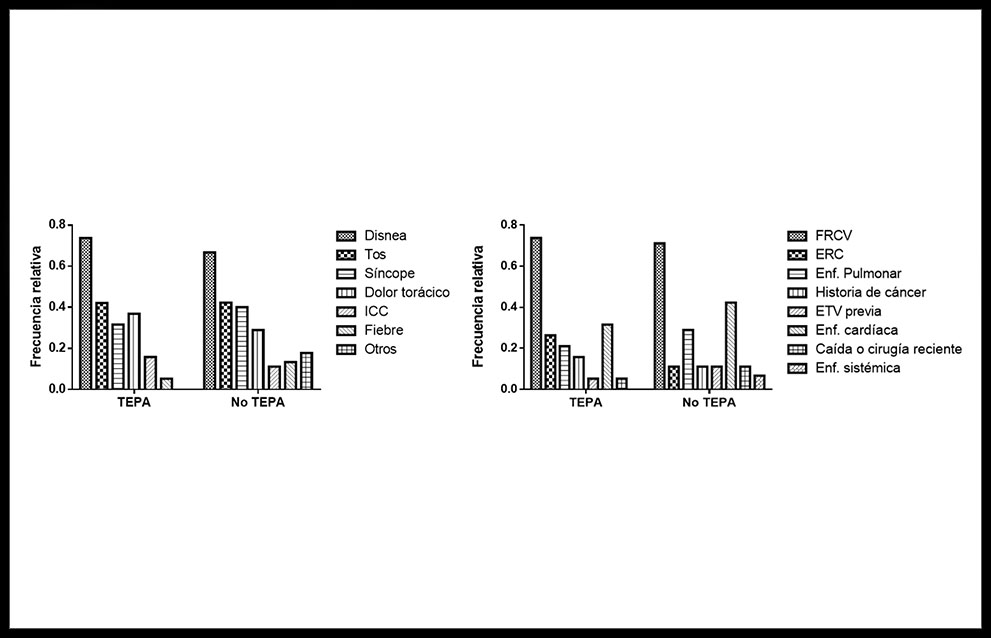
Se encontró que el síntoma más frecuente por el que se realizó angioTC fue la disnea (68,75%), seguido de tos (42,19%, síncope (37,5%) y dolor torácico (31,25%). Otros síntomas destacables fueron los síntomas de ICC (dos o más entre los siguientes: poliuria, ortopnea, disnea paroxística nocturna y edemas en MMII) (12,5%) y la fiebre (10,94%). Finalmente, síntomas poco comunes en nuestro estudio fueron náuseas y vómitos, palpitaciones, hemoptisis y odinofagia. La mayor parte de síntomas se presentaron de forma conjunta (p. ej. disnea + tos), pero no se encontraron asociaciones predominantes. En la figura 4 se pueden observar los síntomas más frecuentes agrupados en función de la presencia o no de TEPA. No se encontraron diferencias significativas entre ambos grupos.
Figura 4. Izquierda. Frecuencia relativa de los síntomas más frecuentes agrupados en función de la presencia o no de TEPA. No se encontraron diferencias significativas entre los síntomas en función del grupo. Derecha. Frecuencia relativa de los factores de riesgo recogidos en función de la presencia o no de TEPA. No se encontraron diferencias significativas en la distribución de factores de riesgo entre ambos grupos.
Factores de riesgo
El 71,88% de los pacientes presentaban al menos dos factores de riesgo (FR) cardiovascular típicos (diabetes mellitus, dislipemia, HTA, obesidad, historia de tabaquismo o enolismo crónico) o cardiopatía isquémica ya diagnosticada, 25 pacientes (39,06%) enfermedad cardíaca diagnosticada (arritmias o cardiopatías estructurales tipo miocardiopatía dilatada o valvulopatía), 17 pacientes (26,56%) enfermedad pulmonar (EPOC, asma, cáncer de pulmón), 10 pacientes (15,63%) enfermedad renal crónica, 8 pacientes (12,5%) historia de cáncer, 7 pacientes (10,94%) cirugía o caída reciente, 6 pacientes (9,38%) historia de enfermedad tromboembólica previa y 3 pacientes (4,69%) enfermedades sistémicas autoinmunes (AR, esclerodermia o amiloidosis). En la figura 4 se resumen los FR comentados, agrupados en función de la presencia de TEPA. Tampoco se hallaron diferencias estadísticamente significativas entre ambos grupos.
Diagnósticos alternativos
En los pacientes en que se descartó TEPA, los diagnósticos alternativos (figura 5) al alta de Urgencias o tras ingreso, correspondieron en su mayor parte a infecciones respiratorias (40%) e ICC (17,78%), destacando también los síncopes vasovagales (11,1%) y las exacerbaciones de enfermedades pulmonares crónicas de origen no infeccioso (8,89%). Siete diagnósticos pertenecen a una miscelánea: ansiedad, dolor torácico mecánico, metástasis pulmonares, sepsis generalizada, ascitis, cólico nefrítico y FA de novo. En dos casos no se especificó ningún diagnóstico al alta. En algunos casos coexistieron dos o más diagnósticos, siendo el más frecuente ICC + infección respiratoria.
No se encontraron diferencias significativas en las variables medidas al agrupar en función del sexo o la edad.
Figura 5. Diagnósticos alternativos tras excluir TEPA. No se encontraron diferencias significativas en las variables medidas al agrupar en función del sexo o la edad.
DISCUSIÓN
Las EPC, particularmente la EW, constituyen un pilar fundamental en la evaluación clínica ante la sospecha de TEPA. Los hallazgos de nuestro estudio muestran que la EW apenas se realiza en los pacientes a los que se acaba solicitando angioTC desde las Urgencias de nuestro hospital.
Este hallazgo es consistente con otros trabajos donde se ha encontrado una baja prevalencia de uso de las EPC, según proponen la mayor parte de guías clínicas de Urgencias (14). Por ejemplo, Sanjuán et al. (10) encontraron que el protocolo se siguió en un 45,8% de sospechas de TEPA en un las Urgencias de un hospital de tercer nivel (con o sin constancia explícita de aplicación de la misma en las historias clínicas), cifra que se reducía al 12,1% en los pacientes con alta probabilidad clínica de TEPA. Por otro lado, Lozano-Polo et al. (5) hallaron que la adherencia variaba en función de la EPC empleada (39,2% para la Escala de Ginebra revisada, 40,1% para su versión simplificada, 53,2% para la EW y 48,3% para la EWs) y que el protocolo se seguía más a menudo en los pacientes jóvenes en comparación con los mayores de 65 años. Los resultados de nuestro trabajo son aún más llamativos, ya que la frecuencia de utilización explícita de la EW desciende hasta un 3,12%.
No obstante, dado que nuestro estudio es retrospectivo, no puede descartarse la posibilidad de que un porcentaje no despreciable de EW se utilice en la práctica sin dejar constancia de la misma en la HC. De ser así, nuestros hallazgos apuntarían igualmente hacia un uso inadecuado de la EW, como mínimo en las sospechas de alta probabilidad de TEPA, ya que en esta situación está indicado realizar la angioTC sin pedir el dímero D; y, en nuestro estudio, de los 14 casos con probabilidad alta según la EWs retrospectiva, solo se realizó la angioTC sin solicitar el dímero D en uno de ellos (6,67%), cifra algo inferior a la reportada por Sanjuán et al. (10). Curiosamente, este fue uno de los dos únicos casos donde constaba explícitamente la EW en la petición.
Este hecho tiene relevancia dado que el pronóstico del TEPA es dependiente del tiempo, pues la mortalidad del TEPA puede reducirse del 30% al 2-8% mediante un diagnóstico y tratamiento precoz (2,15) por lo que esperar a los resultados del dímero D antes de solicitar la angioTC en los pacientes con alta probabilidad de TEPA puede traducirse en un aumento de morbimortalidad e incremento de los costes sanitarios asociados al episodio.
Entre los pacientes en que se solicitó el dímero D y este se encontraba por encima del límite estándar (500 ng/mL, 61 casos en total), en dos casos este no era positivo al ajustarlo por edad. En ambos casos se descartó TEPA tras realizar la angioTC. Actualmente se admite que el punto de corte del dímero D debe ajustarse por edad por encima de los 50 años, de manera que el punto de corte se calcula multiplicando la edad del paciente por 10 (3,7,14,16). Los datos encontrados sugieren que algunos médicos desconocen la necesidad de ajustar el dímero D en función de la edad, cuestión que habrá de comprobarse con un mayor tamaño muestral.
La diferencia encontrada en las medias del valor de dímero D entre los pacientes con TEPA y sin TEPA podría sugerir que exista un ajuste más óptimo que el estandarizado (500 ng/ml) en determinados grupos de pacientes de nuestra población (aparte del ajuste por edad). Análogamente, la ausencia de diferencias significativas en la media del dímero D al agrupar en función de la probabilidad clínica parece indicar que no habría puntos de corte más específicos que aumentaran la especificidad diagnóstica de la EW, aunque ha de advertirse la limitación propia de haberse calculado la escala a posteriori. En este sentido, la sensibilidad de la EWs junto con un valor positivo del dímero D es muy alta (99,7%), pero la especificidad de esta combinación es baja (10,8%) (7,17,18), lo que suele conllevar la realización de más angioTC de los deseables. Este hecho supone un aliciente para encontrar parámetros objetivos que aumenten la especificidad diagnóstica ante la sospecha de TEPA. Por tanto, es necesario encontrar más datos clínicos que puedan ayudar en la decisión de realizar angioTC, fundamentalmente cuando exista una probabilidad alta de otro diagnóstico.
En relación a los diagnósticos alternativos, nuestros hallazgos son consistentes con la literatura científica, pues el diagnóstico diferencial clásicamente se encuentra en relación con las infecciones respiratorias y las descompensaciones de insuficiencia cardíaca (1,10). Respecto a los síntomas de presentación de TEPA, nuestros hallazgos también son similares a la literatura (disnea, dolor torácico, hemoptisis, síncope y tos), con la salvedad de la hemoptisis, que solo se encontró en un paciente en nuestro estudio. Un aspecto a tener en cuenta es que no hemos recogido algunos signos de interés clásicamente descritos en la exploración, como son la taquipnea, taquicardia e hipotensión (3,7,9,19), aunque la taquicardia sí se recogió durante la reconstrucción de la EWs. En futuros estudios esta limitación debería ser superada para estudiar su influencia en la probabilidad de TEPA en conjunción con la EW.
Aunque hemos explorado un elenco limitado de síntomas y signos (los principales recogidos en la HC), los datos encontrados parecen indicar que algunos signos, como la fiebre, podrían ser cruciales para la toma de decisiones, dado que se encuentra de manera más prevalente en las infecciones respiratorias que en el TEPA. No obstante, este extremo habrá de ser confirmado en estudios con mayor número de pacientes en el futuro, ya que el bajo número de pacientes en que aparecen estos síntomas en nuestro estudio impide comparar correctamente los grupos.
Un aspecto de gran relevancia en nuestro estudio es la frecuencia de TEPA diagnosticados en relación al total de pruebas de imagen realizadas (29,69%), pues esta es muy parecida a la reportada en estudios recientes en Europa (7,16). Al ajustar el número de TEPA según la probabilidad clínica, encontramos que el porcentaje de TEPA es marcadamente inferior en los pacientes con «baja probabilidad de TEPA» (20,41%) frente a los pacientes con «alta probabilidad de TEPA» (40%). Estos hallazgos concuerdan con otras series como la de Sanjuán et al. (10), que encontraron que la frecuencia de TEPA en pacientes con probabilidad baja e intermedia y dímero D elevado fue del 7,5% y 14,8% respectivamente, mientras que en el caso de pacientes con probabilidad clínica alta y dímero D elevado fue del 40,8%. Van Es et al. (14) hallaron una prevalencia del 15% y 12% de TEPA en el grupo de «TEPA improbable» y una prevalencia del 42% y 37% de TEPA en el grupo de «TEPA probable» empleando la EW y la EWs, respectivamente. La similitud entre estas series y los datos de nuestro estudio parece indicar que la sospecha de TEPA no pasa inadvertida por los clínicos pese a que la aplicación de la EW sea deficiente, lo que abre el debate sobre la utilidad de las EPC.
En concordancia con otros estudios, no hemos encontrado diferencias por sexos, y la incidencia de TEPA claramente aumenta con la edad (mediana en pacientes con TEPA de 77,74), aunque se ha diagnosticado un caso en un paciente joven de 31 años.
Limitaciones
La limitación principal de este estudio es su carácter retrospectivo, algo particularmente relevante en aspectos como la valoración de algunos ítems de la EWs retrospectiva, que se han puntuado siguiendo un criterio de exclusión (si no constaba en la HC, se puntuó con 0). El impacto principal de esta limitación concierne al ítem «probabilidad de otro diagnóstico alternativo menos probable que TEP», si bien hay que destacar que se ha criticado dicho ítem por ser subjetivo y dependiente de la pericia diagnóstica del clínico (7) (13). Otra limitación relevante es el tamaño de muestra relativamente bajo, por ser un estudio preliminar, que limita de manera significativa el análisis de síntomas y factores de riesgo poco prevalentes que podrían aportar información relevante ante la sospecha de TEPA. Por último, hay que reseñar que el diagnóstico de TEPA mediante gammagrafía se asumió como positivo en el caso de «probabilidad intermedia» (1 caso), pero no se confirmó. En futuros estudios esta cuestión debería tenerse en cuenta a la hora de computar el total de diagnósticos confirmados.
Líneas futuras
Además de aumentar el tamaño muestral de este trabajo para valorar la especificidad de algunas asociaciones potenciales encontradas, sería interesante realizar un estudio similar en pacientes hospitalizados. Además, podrían explorarse las complicaciones derivadas de realizar angioTC en pacientes con insuficiencia renal significativa, un aspecto en el que no hemos profundizado dado el limitado tamaño muestral del estudio. Finalmente, una línea de gran interés sería analizar el impacto de promover la aplicación de la EWs mediante un programa de intervención activo en nuestro hospital.
CONCLUSIÓN
El presente estudio muestra que existe una baja aplicación de las EPC (Escala de Wells) en nuestro hospital, lo que implica una baja adherencia a las guías clínicas y puede traducirse en una utilización de pruebas innecesarias con efectos perjudiciales para los pacientes, sobrecargando los costes hospitalarios de los procesos asistenciales. Sin embargo, la frecuencia de TEPA diagnosticados es similar a la encontrada en otras series, lo que abre el debate sobre la utilidad de las EPC. Los síntomas, factores de riesgo asociados y diagnósticos alternativos encontrados son similares a los descritos en la literatura, con algunas excepciones que habrán de ser confirmadas en estudios futuros.
AGRADECIMIENTOS
Los autores expresan su agradecimiento a Carmina Pérez García y Francisco Garrido Sanz, del Servicio de Radiodiagnóstico del Hospital Virgen de las Nieves, por la ayuda prestada en el desarrollo del estudio a través de la aclaración de dudas y de sus valiosas recomendaciones.
REFERENCIAS BIBLIOGRÁFICAS
- Jiménez Murillo L, Montero Pérez FJ. Tromboembolia pulmonar. En: Medicina de Urgencias y Emergencias. 2018. p. 1048.
- Alfonso Figueredo E, Pérez Álvarez ML, Reyes Sanamé FA, Batista Acosta Y, Peña Garcell Y. Nuevas consideraciones en el tratamiento del tromboembolismo pulmonar. Rev Cubana Med. 2016; 55(3):224–38.
- Sandoval J, Florenziano M. Diagnóstico y Tratamiento del Tromboembolismo Pulmonar. Rev Médica Clínica Las Condes. 2015;26(3):338–43.
- Guijarro Merino R, Montes Santiago J, San Román Terán CM. Epidemiología hospitalaria de la enfermedad tromboembólica venosa en España. Med Clin (Barc). 2008;131(2):2–9. Available from: http://dx.doi.org/10.1016/S0025-7753(08)76442-X
- Lozano Polo L, Puig Campmany M, Herrera Mateo S, Mateo Roca M, Santos Rodríguez JA, Benito-Vales S. Diagnóstico en Urgencias del embolismo pulmonar en ancianos: adherencia a las guías y valor del dímero-D corregido por edad. Emergencias. 2018;30:321–7.
- Maestre Peiró A, Gonzálvez Gasch A, Monreal Bosch M. Actualización en la estratificación de riesgo del tromboembolismo pulmonar agudo sintomático. Rev Clin Esp. 2017;217(6):342–50. Available from: http://dx.doi.org/10.1016/j.rce.2017.02.018
- Konstantinides SV, Torbicki A, Agnelli G, Danchin N, Fitzmaurice D, Galiè N, et al. 2014 ESC Guidelines on the diagnosis and management of acute pulmonary embolism. Eur Heart J. 2014;35:3033–80.
- Moores L, Kline J, Portillo AK, Resano S, Vicente A, Arrieta P, et al. Multidetector computed tomographic pulmonary angiography in patients with a high clinical probability of pulmonary embolism. J Thromb Haemost. 2016;14(1):114–20.
- Hepburn-Brown M, Darvall J, Hammerschlag G. Acute Pulmonary Embolism: A concise review of diagnosis and management. Intern Med J . 2018;(2). Available from: http://doi.wiley.com/10.1111/imj.14145
- Sanjuán P, Rodríguez Núñez N, Rábade C, Lama A, Ferreiro L, González Barcala FJ, et al. Escalas de probabilidad clínica y algoritmo diagnóstico en la embolia pulmonar: ¿se siguen en la práctica clínica? Arch Bronconeumol. 2014;50(5):172–8.
- Raja AS, Greenberg JO, Qaseem A, Denberg TD, Fitterman N, Schuur JD. Evaluation of patients with suspected acute pulmonary embolism: Best practice advice from the Clinical Guidelines Committee of the American College of Physicians. Ann Intern Med. 2015;163(9):701–11.
- Tritschler T, Kraaijpoel N, Le Gal G, Wells PS. Venous Thromboembolism. JAMA. 2018;320(15):1583–94.
- Douma RA, Mos ICM, Erkens PMG, Nizet TAC, Durian MF, Hovens MM, et al. Performance of 4 clinical decision rules in the diagnostic management of acute pulmonary embolism: A prospective cohort study. Ann Intern Med. 2011;154(11):709–18.
- Van Es N, Kraaijpoel N, Klok FA, Huisman MV, den Exter PL, Mos ICM, et al. The original and simplified Wells rules and age-adjusted D-dimer testing to rule out pulmonary embolism: an individual patient data meta-analysis. J Thromb Haemost. 2017;(15):678–84.
- Barbera Mir J, Rodríguez Roisin R, Ballester Rodes E. Enfermedades Vasculares del Pulmón. En: Farreras V R, editor. Medicina Interna. España: Elsevier; 2012. p. 717–22.
- Righini M, Van Es J, Den Exter PL, Roy PM, Verschuren F, Ghuysen A, et al. Age-adjusted D-dimer cutoff levels to rule out pulmonary embolism: The ADJUST-PE study. JAMA. 2014;311(11):1117–24.
- Crawford F, Andras A, Welch K, Sheares K, Keeling D, Fm C. D-dimer test for excluding the diagnosis of pulmonary embolism (Review). Cochrane Database Syst Rev. 2016;(8):1–46.
- Zhang LJ, Lu GM, Meinel FG, McQuiston AD, Ravenel JG, Schoepf UJ. Computed tomography of acute pulmonary embolism: state-of-the-art. Eur Radiol. 2015;25(9):2547–57.
- Meyer G. Effective diagnosis and treatment of pulmonary embolism: Improving patient outcomes. Arch Cardiovasc Dis (Internet). 2014;107(6–7):406–14. Available from: http://dx.doi.org/10.1016/j.acvd.2014.05.006
INFORMACIÓN DEL ARTÍCULO
Conflicto de intereses: Los autores declaran no presentar ningún conflicto de interés.
Autor para la correspondencia: Antonio Jesús Láinez Ramos-Bossini. Servicio de Radiodiagnóstico. Hospital Universitario Virgen de las Nieves. Avda. Fuerzas Armadas 2 · 18014 Granada. E-mail: ajbossini@ugr.es