Revisión
Retinopatía por hidroxicloroquina: nuevas evidencias y recomendaciones
Hydroxychloroquine retinopathy: new evidence and recommendations
Actual. Med. 2014; 99: (792): 85-91 DOI: 10.15568/am.2014.792.re01
Enviado 06-06-2014
Revisado 12-08-2014
Aceptado 20-08-2014
RESUMEN
La retinopatía por hidroxicloroquina es una patología que, aunque afecta a un número pequeño de las personas tratadas con este fármaco, tiene la importancia de que las alteraciones maculares que produce son permanentes. En la actualidad, la retinopatía por hidroxicloroquina no tiene tratamiento y la única actividad terapéutica es la retirada del fármaco. Una vez instaurada la retinopatía, el cese de la administración de hidroxicloroquina no conlleva mejoría y en algunos pacientes el deterioro visual puede seguir avanzando durante un año o más. Por ello, la detección precoz de la retinopatía por hidroxicloroquina, cuando las alteraciones retinianas pueden ser reversibles, es fundamental y constituye un reto actual de la medicina. Técnicas de imagen como la autofluorescencia del fondo de ojo y la tomografía de coherencia óptica de dominio espectral, y de exploración funcional de la retina como la electrorretinografía multifocal están aportando nuevos datos objetivos sobre las alteraciones morfológicas y funcionales retinianas inducidas por la hidroxicloroquina. En esta revisión se detallan los principales hallazgos obtenidos con estas técnicas y su impacto en el abordaje actual de tema y prevención.
Palabras clave: Hidroxicloroquina, retinopatía, detección temprana, recomendaciones, electrorretinografía multifocal, ERGmf
ABSTRACT
Hydroxychloroquine retinopathy, although affects a small number of people treated with it, has the importance that can produce permanent visual loss and interruption of its administration is the only management of the toxicity. After cessation of the treatment there is little if any visual recovery. Therefore, early detection of retinopathy, when the retinal alterations can be reversed, is essential and a current challenge of medicine. Imaging techniques as the fundus autofluorescence and spectral domain-optical coherence tomography and functional exploration of the retina by the multifocal electroretinogram show new objective morphological and functional alterations induced by hydroxychloroquine. This review details the main findings obtained with these techniques and their impact on the current concepts of the issue and its prevention.
Keywords: Hydroxychloroquine, retinopathy, early detection, recommendations, multifocal electroretinography, mfERG
Leer Artículo Completo
Introducción
La hidroxicloroquina es un fármaco del grupo de las 4-aminoquinolonas, sintetizado en 1948 por Alexander Surrey y Henry Hammer. Inicialmente utilizado como antipalúdico, en la actualidad se utiliza principalmente en el tratamiento del lupus eritematoso sistémico y cutáneo y la artritis reumatoide y, en menor medida, en otras enfermedades autoinmunes del tejido conectivo. Su prescripción por reumatólogos, dermatólogos y especialistas en enfermedades autoinmunes sistémicas es creciente dada su eficacia y menor toxicidad que la cloroquina y otros agentes que modifican la respuesta inmunitaria. Aun cuando la hidroxicloroquina presenta efectos secundarios como malestar gastrointestinal, erupción cutánea, dolor de cabeza y alteraciones hepáticas y renales, la mayor preocupación en su uso es la posibilidad de desarrollo de una retinopatía con pérdida visual irreversible (1). El Colegio Real de Oftalmólogos del Reino Unido (CRO) y la Asociación Americana de Oftalmología (AAO) han elaborado sendas guías de recomendaciones para la prevención y detección precoz de la retinopatía por hidroxicloroquina, revisadas en 2009 y 2011, respectivamente (2, 3). Aun cuando coinciden en aspectos básicos como es el control adecuado de las dosis utilizadas, difieren en otros. Así, el CRO se centra en dar indicaciones a reumatólogos y dermatólogos para que, mediante pruebas fáciles de realizar, sean capaces de detectar en sus pacientes problemas visuales y, de ser así, los deriven a especialistas en optometría y oftalmología. Además, enumera las pruebas que debe realizar el oftalmólogo cuando le son enviados estos pacientes. Por su parte, la AAO hace más hincapié en la utilización de tres nuevas técnicas para la detección objetiva de alteraciones retinianas tempranas. Estas técnicas son la autofluorescencia del fondo de ojo, la tomografía de coherencia óptica y la electrorretinografía multifocal. En esta revisión, se detallan los aspectos fundamentales de la retinopatía por hidroxicloroquina y las nuevas evidencias aportadas por las técnicas anteriormente mencionadas, que permiten la detección precoz de dicha retinopatía y el uso seguro de la hidroxicloroquina.
Retinopatía por hidroxicloroquina
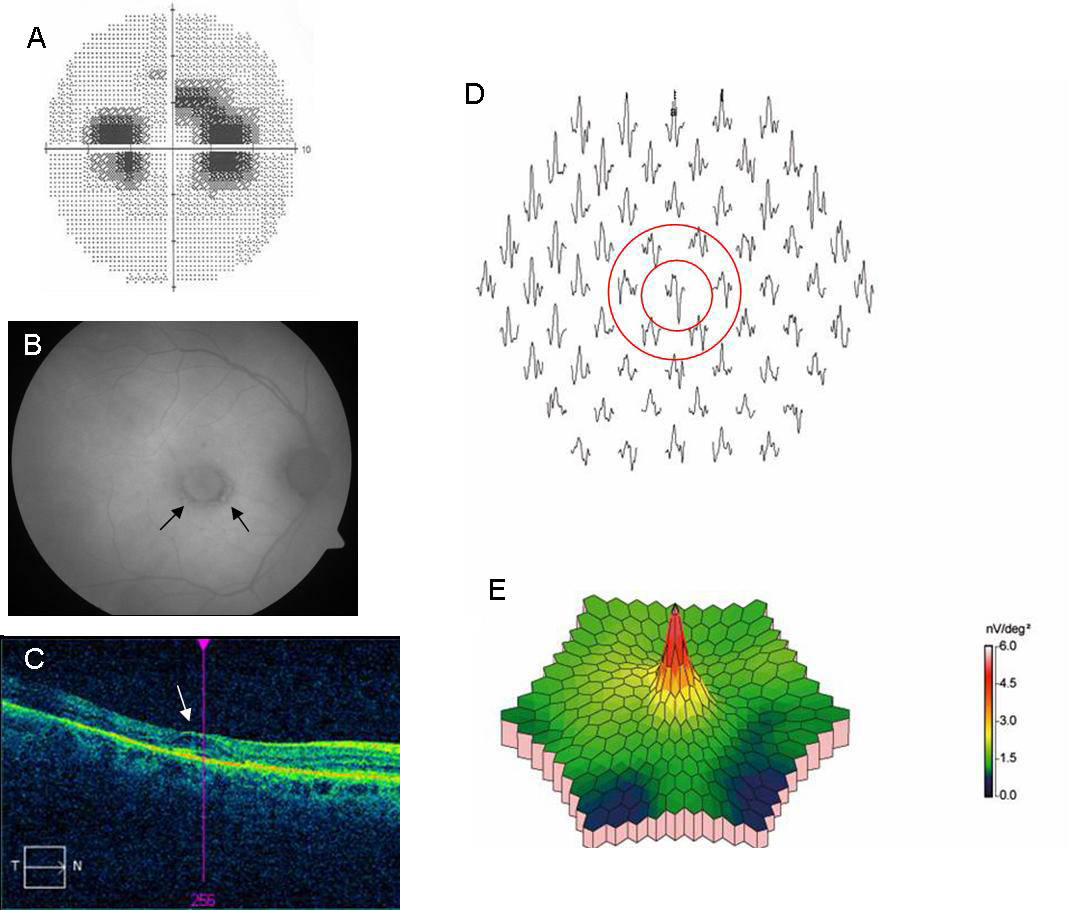
La retinopatía por hidroxicloroquina, descrita por primera vez por Braun-Vallon en 1963, se caracteriza por una maculopatía bilateral con la presencia de escotomas paracentrales y que, en el examen fundoscópico, suele presentar una imagen denominada en “ojo de buey”, consistente en un anillo parafoveal de despigmentación del epitelio pigmentario de la retina, rodeado por un halo de hiperpigmentación (4). Dado que al principio la fóvea no se ve afectada, la agudeza visual en estos pacientes puede ser excelente. No obstante, si el tratamiento con hidroxicloroquina continúa, la atrofia del epitelio pigmentario de la retina y el área de alteración funcional se extienden a la fóvea, con la consiguiente pérdida de agudeza visual. En casos avanzados, la degeneración puede afectar a toda la retina con pérdida de la visión periférica y nocturna (1). Cuando aparece la imagen en “ojo de buey” el proceso es prácticamente irreversible. Por otra parte, aunque cese el tratamiento con hidroxicloroquina no se suele observar mejoría clínica y a menudo la despigmentación y adelgazamiento macular continúa, así como el deterioro funcional un año o más después de dejar el tratamiento (5). En las figuras 1A y B se muestran un campo visual con escotomas paracentrales y una imagen característica en “ojo de buey” correspondiente a uno de nuestros pacientes con retinopatía por hidroxicloroquina.
Figura 1. Todas las imágenes de esta figura corresponden al ojo derecho de un paciente con lesiones típicas de toxicidad retiniana por hidroxicloroquína. A) Perimetría 10-2 de Humphrey, donde se observan escotomas parafoveales (áreas más oscuras). B) Autofluorescencia de fondo de ojo en la que se aprecia una maculopatía en “ojo de buey” (flechas). C) Tomografía de coherencia óptica con imagen de “platillo volante” en mácula (flechas). D) ERGmf de 61 hexágonos donde se aprecian ondas de amplitud reducida parafoveolares (anillo 2) y que se indican entre los dos círculos. E) Representación tridimensional de la densidad eléctrica del ERGmf
Fisiopatología. El mecanismo de la toxicidad de la hidroxicloroquina no se conoce bien y se sugiere que es el mismo que el propuesto para la cloroquina. En cultivos celulares se ha mostrado que la cloroquina impide la unión del autofagosoma al lisosoma en el epitelio pigmentario de la retina, lo que conduce a una acumulación de material no digerido, especialmente de lipofuscina, y posteriormente a la muerte celular (6). Este proceso es acelerado por la luz y parece que también afecta a otras células retinianas. Tanto la cloroquina como la hidroxicloroquina se unen a la melanina y se concentran en el epitelio pigmentario de la retina en cantidades muy superiores a las encontradas en otros tejidos, lo que explicaría su toxicidad retiniana (7). Los primeros estudios histopatológicos realizados en humanos con retinopatía por cloroquina avanzada mostraron que las células del epitelio pigmentario rellenas de cloroquina unida a la melanina migran y se acumulan en la capa nuclear y plexiforme externa de la retina (8). Con estos datos se sugirió que, en primer lugar, ocurre una alteración del metabolismo del epitelio pigmentario de la retina y de su actividad fagocítica de los restos de discos del segmento externo de los fotorreceptores, lo que conllevaría a una posterior degeneración de éstos. En cambio, estudios posteriores realizados en primates mostraron que la cloroquina induce cambios histopatológicos reversibles en las membranas citoplasmáticas de las células ganglionares y de los fotorreceptores, sugiriendo que la lesión se inicia en estas células y después afecta al epitelio pigmentario de la retina (9). Esta interpretación ha sido apoyada por estudios morfológicos más recientes que muestran la disminución del grosor de la capa de células ganglionares en un caso de retinopatía por cloroquina en estado incipiente (10). La acumulación de la cloroquina y de la hidroxicloroquina permanece en el epitelio pigmentario de la retina años después de cesar su administración (9), lo que podría explicar que la interrupción del tratamiento no conlleve la mejoría clínica y que incluso la retinopatía pueda seguir avanzando (5). En cuanto a la alteración preferente de la mácula por la hidroxicloroquina, se ha sugerido que la absorción de la luz o alteraciones en el metabolismo de los conos intervienen en el desarrollo dicha maculopatía (3).
Incidencia. La retinopatía por hidroxicloroquina presenta una incidencia muy baja. En una excelente revisión de 2006 sobre la toxicidad ocular de la hidroxicloroquina, Yam y Kwok (1) han mostrado que desde 1963, cuando se publicó el primer caso de retinopatía por este fármaco, hasta mayo de 2005 sólo se han documentado 47 casos en todo el mundo, pese a estimarse en 1 millón los pacientes tratados con cloroquina o hidroxicloroquina en este periodo de tiempo (11). La serie más larga de pacientes reumatológicos estudiada hasta el momento, realizada en la región sur del estado de California en Estados Unidos, ha mostrado que de 1.207 pacientes tratados con hidroxicloroquina sólo uno presentó retinopatía, lo que da una incidencia de 0.08% (12). En un estudio posterior realizado en Grecia, con una cohorte oftalmológica de 526 pacientes, la incidencia de retinopatía irreversible por hidroxicloroquina fue del 0.38% (13).
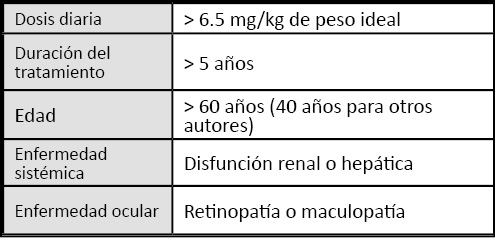
Factores de riesgo. Los factores que contribuyen al desarrollo de la retinopatía por hidroxicloroquina incluyen: la dosis diaria y acumulada, la duración del tratamiento, la coexistencia de enfermedad renal y hepática, la presencia de una patología retiniana concomitante y la edad (Tabla 1). De todos ellos, la dosis diaria es el factor que se considera más determinante en el desarrollo de la retinopatía (1, 14). Dado que la hidroxicloroquina no se deposita en el tejido graso, cerebro y hueso (15), se recomienda que la dosis diaria del fármaco se exprese en miligramos por kilogramo de peso ideal. El peso ideal es una estimación del peso de la masa magra, libre de grasa y que se obtiene a partir de la altura del individuo. Para su cálculo recomendamos una fórmula, adaptada al sistema métrico internacional, de las utilizadas por diversos estudios sobre pacientes tratados con hidroxicloroquina (16, 17). Esta fórmula sería: 50 kg más 2kg por cada 2.5 cm por encima de 150 cm de altura, para hombres y 45 kg más 2 kg por cada 2.5 cm por encima de 150 cm de altura, para mujeres. La utilización del peso ideal para el cálculo de la dosis diaria de hidroxicloroquina es especialmente importante en personas de talla baja y sobrepeso. Habría la excepción de personas asténicas y jóvenes con gran desarrollo muscular, en los cuales se debe utilizar su peso real. En la actualidad se recomienda usar dosis que no excedan al día los 6.5 mg/kg de peso ideal. En cuanto a la dosis acumulada, mientras que para la AAO (3) es un factor de riesgo cuando se superan los 1.000 g de hidroxicloroquina, éste no es contemplado por el RCO (2) ni por otros autores (1). De acuerdo con esta postura, un estudio realizado con nueve pacientes que recibieron dosis acumuladas entre 1.054 y 3.923 g de hidroxicloroquina mostró que ninguno de ellos desarrolló retinopatía (18). En cuanto a la duración del tratamiento se ha mostrado que pacientes con tratamientos superiores a los 5-7 años presentan una incidencia del 1 % (19), por lo que existe consenso en que tratamientos por encima de los 5 años tienen riesgo de desarrollo de retinopatía. Dado que el riñón y el hígado son responsables de la excreción (60%) y metabolismo de la hidroxicloroquina, respectivamente (15, 20), la existencia de patologías sistémicas o específicas que afecten a estos dos órganos incrementan la retención tisular del fármaco y en consecuencia el riesgo de toxicidad (21). la existencia de una patología retiniana concomitante también es considerada un factor de riesgo (3). Finalmente, la edad es otro factor a tener en cuenta. En las personas mayores el riesgo de retinopatía por hidroxicloroquina aumenta debido al peor funcionamiento del epitelio pigmentario y a una reducción del aclaramiento del fármaco que incrementa su acumulación. Por ello, La AAO considera que el envejecimiento es un factor de riesgo sin determinar una edad precisa (3). Johnson y Vine mostraron que de 47 pacientes, con edades entre 28 y 84 años y largo historial de tratamiento con hidroxicloroquina, ninguno de aquellos menores de 60 años desarrollaron retinopatía y sí 13 con edades de 60 años o más (18). Teniendo en cuenta estos datos, unos autores sitúan en los 60 años la edad a partir de la cual habría riesgo de retinopatía (1). En cambio y, dado que entre los 20 y los 40 años hay una disminución del 50 % en la respuesta electrorretinográfica, debido una pérdida de neuronas retinianas activas, otros autores consideran que esta edad debe adelantarse a los 40 años (23).
Tabla 1. Factores de riesgo de desarrollo de retinopatía por hidroxicloroquina (1-3, 23)
Presentaciones clínicas. Los pacientes con retinopatía por hidroxicloroquina pueden ser asintomáticos aun cuando presenten un fondo de ojo anormal y tengan alteraciones en el campo visual detectables por campimetría. No obstante, lo habitual es que los pacientes se quejen de dificultad en la lectura, de visión borrosa y percepción de halos en las fuentes de luz. La mayoría de los pacientes presentan alteraciones fundoscópicas en “ojo de buey” y, todos, alteraciones en el campo visual que son la primera señal de la existencia de la retinopatía (3). Las pérdidas campimétricas comienzan como escotomas paracentrales que pueden confluir y conformar un anillo pericentral que, si avanza, puede comprometer la fóvea y posteriormente toda la retina con pérdida de la agudeza visual y visión nocturna, respectivamente. Las alteraciones fundoscópicas se correlacionan bien con los defectos campimétricos (24). En cuanto a la visión de los colores, ésta se afecta cuando hay un daño macular extenso (25). El pronóstico de la retinopatía por hidroxicloroquina es difícil de hacer debido al pequeño número de casos documentados. No obstante, los estudios publicados muestran que cuando aparece la maculopatía en “ojo de buey” ésta es irreversible, y aun cuando la mayoría de los pacientes se mantienen estables tras la retirada de la hidroxicloroquina, en algunos casos el deterioro visual continua progresando (5, 26). Esto último y el hecho de que la maculopatía por hidroxicloroquina puede iniciarse hasta un año después de la suspensión de su administración (27), indican la necesidad de un seguimiento de los pacientes una vez retirado el tratamiento con este fármaco. Las alteraciones fundoscópicas de la retinopatía por hidroxicloroquina, que muestran un alto grado de simetría en ambos ojos, se caracterizan por un moteado macular de hiperpigmentación que al principio está rodeado por un halo de despigmentación y después por un segundo anillo de hiperpigmentación lo que le da una apariencia en “ojo de buey”. Cuando el daño retiniano es más extenso, las arteriolas muestran una disminución de grosor generalizada y en las regiones periféricas se puede observar un patrón coroidal y un granulado fino (28). En el diagnóstico, hay que tener en cuenta que estas alteraciones fundoscópicas son parcialmente compartidas por otras patologías retinianas como la distrofia de conos y bastones, la lipofuscinosis ceroide neuronal, la enfermedad de Stargardt, la distrofia macular fenestrada y la degeneración macular relacionada con la edad, cuando ésta se encuentra en su etapa inicial (29).
Detección temprana de la retinopatía por hidroxicloroquina
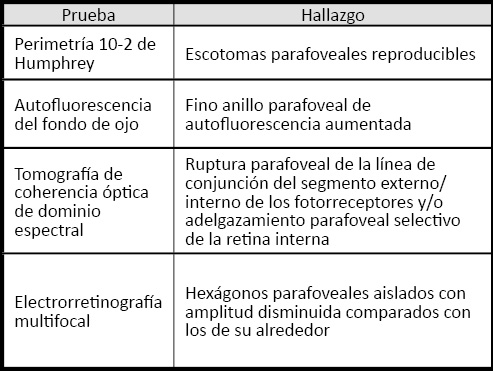
La retinopatía por hidroxicloroquina es un fenómeno infrecuente. Lo que la hace especial es que las alteraciones retinianas que produce son permanentes, no tienen tratamiento y, en algunos casos, continúan empeorando años después de cesar su administración. Por ello, es fundamental la detección de los primeros signos de toxicidad, cuando las alteraciones pueden ser reversibles y los pacientes se hallan en lo que algunos autores denominan como estado de premaculopatía (1). Para detectar los primeros signos de la retinopatía por hidroxicloroquina se utilizan pruebas que obtienen datos subjetivos de la función visual, como la perimetría 10-2 y datos objetivos de la morfología de la retina, como la autofluorescencia de fondo de ojo y la tomografía de coherencia óptica, o de su estado funcional, como la electrorretinografía multifocal.
Pruebas subjetivas
Perimetría 10-2 de Humphrey. Según la AAO (3), el protocolo 10-2 de la perimetría automatizada de umbral de Humphrey es la principal prueba para la detección precoz del daño funcional causado por la hidroxicloroquina. La Perimetría 10-2 de Humphrey muestrea 68 puntos en los 10 grados centrales del campo visual. Esta prueba tiene la ventaja de estar ampliamente extendida, normalizada y accesible en la mayoría de los centros clínicos oftalmológicos, donde se han obtenido datos comparables (29). Sin embargo, hay que tener en cuenta que es una prueba que lleva tiempo y requiere la colaboración del paciente, que debe mantener un alto nivel de atención y llevar a cabo una realización correcta. En la toxicidad temprana por hidroxicloroquina, la perimetría 10-2 muestra, de manera característica, la existencia de escotomas paracentrales aislados, a veces sutiles. Cuando estos son detectados, la prueba debe repetirse hasta asegurarse que son reproducibles y no debidos a una mala ejecución por el paciente. Si la toxicidad continúa, los escotomas aumentan y forman un anillo parafoveal completo. Dado que no siempre la colaboración del paciente es la adecuada, es importante la realización de pruebas que aporten datos objetivos de la alteración macular y en las que la colaboración de los pacientes no es tan determinante.
Pruebas objetivas
En la actualidad, la autofluorescencia de fondo de ojo, la tomografía de coherencia óptica y la electrorretinografía multifocal se están utilizando de manera creciente en el estudio de la retinopatía por hidroxicloroquina (5, 23, 37). Estas técnicas, aparte de identificar los daños retinianos que la hidroxicloroquina ocasiona y permitir un mejor seguimiento de los mismos, se están mostrando muy útiles en la detección temprana de su toxicidad.
Autofluorescencia del fondo de ojo (AF). La AF consiste en la estimulación de autofluorescencia de la lipofuscina del epitelio pigmentario de la retina mediante la emisión de una luz láser de 488 nm de longitud de onda (30). La lipofuscina se acumula en el epitelio pigmentario como producto de la degradación de los segmentos externos de los fotorreceptores. La AF es una técnica muy sensible para detectar la presencia de maculopatía en “ojo de buey” que indica, junto con el anillo de escotomas parafoveales, la existencia de una toxicidad por hidroxicloroquina establecida (Fig. 1B). Como ha sido demostrado recientemente, la AF puede revelar su presencia en casos en los que el examen fundoscópico clínico estándar sólo muestra cambios sutiles de pigmentación en la mácula (31). Un aumento de autofluorescencia indica acumulación de lipofuscina, normalmente debida a una fagocitosis incrementada de los segmentos externos de los fotorreceptores por el epitelio pigmentario de la retina (32). En cambio, la disminución o ausencia de autofluorescencia indica la degeneración y pérdida celular del epitelio pigmentario o de los fotorreceptores (33). En el estadio inicial de la toxicidad por hidroxicloroquina, la AF se caracteriza por un fino anillo paracentral de autofluorescencia aumentada (34, 35). En algunos casos esta anormalidad precede a las pérdidas campimétricas. Si el proceso avanza, la AF muestra que el anillo de autofluorescencia aumentada se ensancha, y posteriormente aparece primero un moteado que corresponde a una pérdida parcial del epitelio pigmentario y después un anillo de disminución de autofluorescencia que corresponde a una pérdida general del mismo (34). La melanina es el mayor antioxidante de las células del epitelio pigmentario de la retina y participa en la degradación de los segmentos externos de los fotorreceptores (36). Con luz láser de 787 nm, la melanina también emite autofluorescencia. En un estudio comparativo realizado en dos pacientes con retinopatía por hidroxicloroquina, Kellner et al. (37) han mostrado incrementos de la fluorescencia debida a la melanina en áreas retinianas con autofluorescencia normal debida a la lipofuscina. Este aumento de la acumulación de melanina es interpretado por los autores como el correspondiente a una fase inicial del proceso degenerativo en el que existe un aumento de la actividad fagocítica sin acumulación de lipofuscina. Son necesarios más estudios para determinar las ventajas de la autofluorescencia debida a la melanina frente a la de lipofuscina. Independientemente del método utilizado, y a diferencia de la perimetría 10-2 de Humphrey, la AF no necesita una cooperación exigente por parte de los pacientes.
Tomografía de coherencia óptica de dominio espectral (TCO-SD). La tomografía de coherencia óptica (TCO), desarrollada en 1991 por Huang et al. (38), es una técnica de interferometría de baja coherencia que permite la obtención de imágenes de secciones transversales de tejidos in vivo. La TCO es especialmente útil en oftalmología para el estudio de la retina, ya que se requiere resolución micrométrica y profundidad de penetración milimétrica. La TCO no sólo obtiene imágenes de la retina, sino que también permite conocer datos cuantitativos de la misma, como el grosor de sus capas. En 2007, Rodríguez-Padilla et al. (39) desarrollaron un modelo de TCO de alta resolución, que utiliza un sistema de detección Fourier o de dominio espectral (TCO-SD). La TCO-SD tiene una resolución de 3,5 micras, en vez de las 10 de la TCO estándar, y una velocidad 75 veces mayor, lo que permite obtener imágenes de alta definición. Estos autores fueron los primeros en estudiar mediante TCO-SD pacientes tratados con hidroxicloroquina y mostrar la utilidad de esta técnica en la detección precoz de su toxicidad. Los estudios de Rodríguez-Padilla et al. (39) y posteriores han mostrado que en la toxicidad temprana por hidroxicloroquina se produce una ruptura de la línea de conjunción del segmento interno/externo de los fotorreceptores en la región parafoveal (39-41). Es importante resaltar que estas alteraciones mostradas por la TCO-SD no son detectadas por la TCO estándar. La ruptura de la línea de conjunción del segmento interno-/externo de los fotorreceptores se correlaciona topográficamente con los escotomas paracentrales y en algunos pacientes los preceden (40). Si la toxicidad progresa, se produce una reducción de la capa nuclear externa de la retina parafoveal, mientras que la retina externa foveal está preservada. Esto produce una imagen macular ovoidea (Fig. 1 C) denominada en “platillo volante” (41). En los casos más avanzados se observa una pérdida de la integridad de la retina externa, disminución del número de fotorreceptores y una atrofia del epitelio pigmentario de la retina que se correlaciona con la maculopatía en “ojo de buey” (41). Esta alteración de la retina externa macular conlleva a largo plazo una disminución significativa del grosor de la mácula (42). Alteraciones en la retina interna también han sido descritas, como adelgazamiento de la capa de células ganglionares y de la plexiforme interna (43). Pasadhika et al. (44) han propuesto que un adelgazamiento perifoveal selectivo de la retina interna puede ser considerado como un signo de toxicidad temprana. Recientes estudios con TCO-SD (5) han mostrado que, cuando la membrana limitante externa de la retina no está alterada, el cese de la administración de hidroxicloroquina produce una regeneración de la capa de fotorreceptores, por lo que la integridad de esta membrana es un signo de buen pronóstico y de posible recuperación funcional visual. La membrana limitante externa da resistencia mecánica a la retina y además hoy sabemos que contiene ocludina, una proteína que participa en las uniones fuertes de la barrera hematorretiniana externa (45). Estos datos muestran que la TCO-SD es una técnica no sólo útil para el diagnóstico temprano de la toxicidad por hidroxicloroquina, sino también para el pronóstico de su evolución.
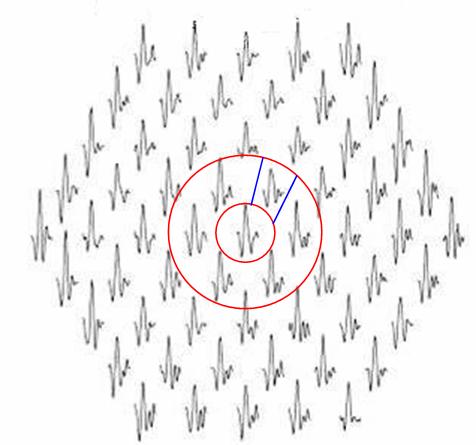
Electrorretinografía multifocal (ERGmf). La ERGmf, desarrollada por Sutter y Tran en 1992 (46), consiste en la estimulación local simultánea de 61-103 áreas diferentes en los 30 grados centrales de la retina con una matriz en forma de damero hexagonal alternante. En cada zona estimulada se obtiene una onda trifásica denominada N1-P1-N2 que es producida por la respuesta de fotorreceptores y células bipolares al estímulo (Fig. 1D). Relacionando la intensidad del campo eléctrico de cada uno de los puntos de estimulación con la superficie de cada hexágono se obtiene la densidad eléctrica del campo para cada área de la retina. Los valores de densidad eléctrica se representan habitualmente en una gráfica tridimensional (Fig. 1E). Frente a las técnicas electrofisiológicas clásicas, la ERGmf permite la obtención de un mapa topográfico con la actividad eléctrica de cada una de las zonas estimuladas (47), lo que la hace especialmente útil en la localización de las zonas de la retina alteradas por distintas patologías (48, 49). La ERGmf es especialmente útil para el estudio de la toxicidad por hidroxicloroquina (50). Lai et al. (51) han mostrado que pacientes que toman hidroxicloroquina presentan un declive en las respuestas de los ERGmf realizados con una diferencia de tiempo de uno o dos años. Estos datos evidencian la gran sensibilidad del ERGmf para mostrar los efectos de la hidroxicloroquina sobre la actividad funcional de la retina. En un estudio comparativo reciente, la ERGmf ha mostrado tener mayor sensibilidad que la perimetría 10-2 o la TCO-SD en la detección de toxicidad por hidroxicloroquina (52). Las alteraciones del ERGmf en la fase inicial de la toxicidad por hidroxicloroquina se caracterizan por pérdida de densidad eléctrica en alguna de las celdillas parafoveolares, que conforman el anillo 2 del ERGmf (17, 53). En la figura 2 se muestra un ejemplo de estas alteraciones del ERGmf y que corresponden a uno de nuestros pacientes, en el que logramos detectar de manera temprana la toxicidad por hidroxicloroquina. Si la toxicidad avanza, se incrementa el número de celdillas parafoveolares de baja amplitud hasta alterarse la totalidad de ellas (Fig. 1 D). Si no cesa la toma del fármaco, las densidades eléctricas del área central y del área parafoveolar se igualan, siendo indistinguibles entre sí (54). En este momento, las alteraciones funcionales tienen escasa probabilidad de ser reversibles y las anomalías del ERGmf se extienden bilateralmente al polo posterior de la retina (26).
Figura 2. ERGmf correspondiente a una fase precoz de toxicidad retiniana por hidroxicloroquina. Entre los dos círculos se muestran las 6 ondas correspondientes a la región parafoveolar (anillo 2). Como puede observarse, la onda entre las dos líneas tiene una amplitud menor que las del resto del anillo
Comentarios
Los efectos tóxicos de la hidroxicloroquina en la retina mostrados por la AF, la TCO-SD y la ERGmf, no sólo han mejorado nuestro conocimiento sobre la retinopatía por hidroxicloroquina, sino que han abierto nuevas perspectivas en su detección precoz y prevención. Por ello, la AAO en su revisión de 2011 recomienda que en los procedimientos de screening o cribado de esta patología se realicen exploraciones en los pacientes con al menos dos de estas nuevas técnicas (3). La realización en Estados Unidos de exploraciones sistemáticas con estas técnicas ha permitido realizar estudios sobre la eficacia de las mismas en la detección de la retinopatía por hidroxicloroquina (14, 23, 52). Así, Browning y Lee (52) en un análisis retrospectivo sobre 119 pacientes tratados con hidroxicloroquina han mostrado que la sensibilidad de la TCO-SD y de la ERGmf en detectar la retinopatía es del 78.6 % y 92.9 %, respectivamente. Una sensibilidad del 100% se obtendría combinando ambas técnicas. Por su parte, la especificidad de la TCO-SD y la ERGmf en detectar la retinopatía es del 98.1 % y 86,9%, respectivamente. Los autores concluyen que la TCO-SD y la ERGmf rara vez clasifican como normal a un paciente con verdadera retinopatía por hidroxicloroquina. En cambio, sí tienden a clasificar a personas no afectadas como pacientes con retinopatía por hidroxicloroquina. Estos datos, junto con estudios previos que también incluyen a la AF (17, 34), muestran además que la ERGmf es la técnica más sensible para una detección temprana de la toxicidad por hidroxicloroquina. La superioridad de la ERGmf es especialmente evidente cuando se analiza el registro multifocal hexágono por hexágono y no sólo por anillos, lo que permite localizar registros de hexágonos aislados con menor densidad que los de su alrededor, como el caso mostrado en la figura 2. Por el momento, el CRO no recomienda la exploración rutinaria de los pacientes tratados con hidroxicloroquina con estas nuevas técnicas (2). Como el último documento del CRO sobre la toxicidad por hidroxicloroquina data de 2009, no sabemos si la realización sistemática de pruebas con AF, TCO-SD o ERGmf será recomendada en el futuro por esta institución médica británica.
De acuerdo con la AAO y en base a nuestra experiencia, creemos conveniente que a todos los pacientes que van a iniciar el tratamiento con hidroxicloroquina se realice un estudio previo a dicho tratamiento que implique la exploración con las nuevas técnicas, especialmente la ERGmf. Esto permite: 1) evaluar el impacto que la propia patología ya está teniendo sobre la retina del paciente y 2) detectar la presencia de una comorbilidad retiniana (53, 55). Realizar estas exploraciones evitaría posteriormente la suspensión injustificada de la administración de hidroxicloroquina y su sustitución por otro fármaco que, a la larga, sería perjudicial para el paciente.
Tabla 2. Detección temprana de la retinopatía por hidroxicloroquina. Pruebas utilizadas y hallazgos que indicarían la presencia de toxicidad incipiente
En relación con las nuevas tecnologías utilizadas para la detección de la retinopatía por hidroxicloroquina, hay que mencionar que no siempre están disponibles en los centros hospitalarios y que los médicos no especialistas en oftalmología, que son los que habitualmente tratan a sus pacientes con hidroxicloroquina, aún no están suficientemente familiarizados con ellas. De las nuevas técnicas, la ERGmf es la menos extendida lo que limita su aplicación a pacientes con hallazgos dudosos o no concluyentes en otros exámenes. El uso de estos nuevos métodos no excluye la utilización de otras técnicas electrofisiológicas como el ERG patrón y los potenciales evocados visuales corticales que permiten evaluar los efectos del fármaco sobre la retina interna (44). Además, en el caso de los potenciales evocados visuales corticales, Herevian et al. (56) han mostrado una correlación entre el retraso en la latencia de la onda P100 y la duración del tratamiento y la dosis acumulada de hidroxicloroquina, sugiriendo la utilidad de esta técnica en la detección y evaluación de la retinopatía por hidroxicloroquina.
En resumen, las nuevas técnicas para el estudio morfológico y funcional de la retina nos permiten, en la actualidad, una mejor detección de la retinopatía por hidroxicloroquina. No obstante, y como se ha mencionado anteriormente, se presentan casos en los que es difícil realizar el diagnóstico con seguridad. En estos casos dudosos, en los que la sospecha de toxicidad no justifica la retirada de la administración de la hidroxicloroquina, se recomienda una reducción de la dosis diaria del fármaco y evaluar al paciente en intervalos de tiempo menores a los habituales (14, 52).
Conclusiones y recomendaciones
La detección temprana de la toxicidad por hidroxicloroquina es un reto en la medicina actual. Aun cuando la perimetría 10-2 de Humphrey sigue siendo la primera opción, técnicas de imagen como la AF y la TCO-SD y de análisis funcional de la retina como la ERGmf están aportando datos objetivos que ayudan a su detección. De acuerdo con la AAO (3), recomendamos:
Utilizar el peso ideal para el cálculo de la dosis diaria de hidroxicloroquina, con la excepción de personas asténicas y jóvenes con gran desarrollo muscular para los que se debe usar el peso real.
La dosis diaria no debe superar los 6,5 mg/kg. En casos sospechosos, el umbral de riesgo se sitúa en los 6 mg/kg/día (52).
Antes de iniciar el tratamiento con hidroxicloroquina, se debe realizar una exploración consistente en una fundoscopia con pupila dilatada, una perimetría 10-2 de Humphrey y una exploración con al menos dos de las nuevas técnicas, preferentemente la TCO-SD y la ERGmf.
En pacientes sin factores de riesgo, esta exploración debe ser repetida a los cinco años. A partir de este tiempo se realizará anualmente.
En pacientes con factores de riesgo (tabla 1), la exploración anterior se debe realizar anualmente.
De acuerdo con el RCO (2), aconsejamos a los médicos que llevan a estos pacientes que en cada visita anual indaguen sobre si tienen algún problema visual que no es corregido con lentes y le hagan una prueba de lectura con cada ojo utilizando un texto de 2-3 líneas con letra de tamaños 6-8 pt. Si el paciente no refiere problemas visuales y realiza la lectura adecuadamente, el tratamiento puede continuar y mantenerse el calendario de exploraciones anterior.
En caso de duda sobre la existencia de toxicidad, que no justifique el cese de la administración de la hidroxicloroquina, disminuir la dosis y realizar exploraciones con intervalos inferiores al año.
REFERENCIAS
- Yam JCS, Kwok AKH. Ocular toxicity of hydroxychloroquine. Hong Kong Med J 2006; 12: 294-304.
- Royal College of Ophthalmologists. Hydroxychloroquine and ocular toxicity Recommendations on Screening. London. The College 2009.
- Marmor MF, Kellner U, Lai TY, Lyons JS, Mieler WF. Revised recommendations on screening for chloroquine and hydroxychloroquine retinopathy. Ophthalmology 2011; 118: 415-422.
- Elder M, Rahman AMA, McLay J. Early paracentral visual field loss in patients taking hydroxychloroquine. Arch Ophthalmol 2006; 124: 1729-1733.
- Mititelu M, Wong BJ, Brenner M, Bryar PJ,Jampol L, Fawzi AA, Progression of hydroxychloroquine toxic effects after drug therapy cessation. New evidence from multimodal imaging. Arch Ophthalmol 2013; 131: 1187-1197.
- Yoon YH, Cho KS, Hwang JJ, Lee SJ, Choi JA, Koh JY. Induction of lysosomal dilatation, arrested autophagy, and cell death by chloroquine in cultured ARPE-19 cells. Invest Ophthalmol Vis Sci 2010; 51: 6030-6037.
- Ramsey MS, Fine BS. Chloroquine toxicity in the human eye: Histopathologic observations by electron microscopy, Am J Ophthalmol 1972; 73: 229-235.
- Bernstein HN, Ginsberg J. The pathology of chloroquine retinopathy. Arch Ophthalmol 1964; 71: 238-45.
- Rosenthal RA, Kolb H, Bergsma D, Huxsoll D, Hopkins JL. Chloroquine retinopathy in the rhesus monkey. Invest Ophthalmol Vis Sci 1978; 17: 1158-75.
- Korah S, Kuriakose T. Optical coherence tomography in a patient with chloroquine-induced maculopathy. Indian J Ophthalmol 2008; 56: 511-513.
- Marmor MF, Carr RE, Easterbook M, Farjo AA, William F, Mieler WF. Recommendations on screening for chloroquine and hydroxychloroquine retinopathy. Ophthalmology 2002; 109:1377-1382.
- Levy GD, Munz SJ, Paschal J, Cohen HB, Pince KJ, Peterson T. Incidence of hydroxychloroquine retinopathy in 1,207 patients in a large multicenter outpatient practice. Arthritis Rheum 1997; 40: 1482-1486.
- Mavrikakis I, Sfikakis PP, Mavrikakis E, Rougas K, Nikolaou A, Kostopoulos C et al. The incidence of irreversible retinal toxicity in patients treated with hydroxychloroquine: a reappraisal. Ophthalmology 2003; 110: 1321-1326.
- Browning DJ. Impact of the revised American Academy of Ophthalmology guidelines regarding hydroxychloroquine screening on actual practice. American Journal of Ophthalmology 2013; 155: 418-428.
- Mackenzie AH. Dose refinements in long-term therapy of rheumatoid arthritis with antimalarials. Am J Med 1983; 75: 40-45.
- Easterbrook M. Screening for antimalarial toxicity: current concepts. Can J Ophthalmol 2002; 37: 325-328.
- Marmor MF. Comparison of screening procedures in hydroxychloroquine toxicity. Arch Ophthalmol 2012; 130: 461-469.
- Johnson MW, Vine AK. Hydroxychloroquine therapy in massive total doses without retinal toxicity. Am J Ophthalmol 1987; 104: 139-144.
- Wolfe F, Marmor MF. Rates and predictors of hydroxychloroquine retinal toxicity in patients with rheumatoid arthritis and systemic lupus erythematosus. Arthritis Care Res 2010; 62: 775-784.
- Bernstein HN. Ocular safety of hydroxychloroquine. Ann Ophthalmol 1991; 23: 292-296.
- Tailor R, Elaraoud I, Good P, Hope-Ross M, Scott RAH. A Case of Severe Hydroxychloroquine-Induced Retinal Toxicity in a Patient with Recent Onset of Renal Impairment: A Review of the Literature on the Use of Hydroxychloroquine in Renal Impairment. Case Reports in Ophthalmological Medicine 2012; Article ID 182747, 3 pages doi:10.1155/2012/182747.
- Falcone PM, Paolini L, Lou PL. Hydroxychloroquine toxicity despite normal dose therapy. Ann Ophthalmol 1993; 25: 385-388.
- Farrell DF. Retinal toxicity to antimalarial drugs: chloroquine and hydroxychloroquine: a neurophysiologic study. Clinical Ophthalmology 2012; 6: 377-383.
- Portnoy JZ, Callen JP. Ophthalmologic aspects of chloroquine and hydroxychloroquine therapy. Int J Dermatol 1983; 22:273-278.
- Vu BL, Easterbrook M, Hovis JK. Detection of color vision defects in chloroquine retinopathy. Ophthalmology 1999; 106: 1799-1804.
- Michaelides M, Stover NB, Francis PJ, Weleber RG. Retinal toxicity associated with hydroxychloroquine and chloroquine: risk factors, screening, and progression despite cessation of therapy. Arch Ophthalmol 2011; 129: 30-39.
- Reed H, Karlinsky W. Delayed onset of chloroquine retinopathy. Can Med Assoc J 1967; 97: 1408-1411.
- Bernstein HN. Ophthalmologic considerations and testing in patients receiving long-term antimalarial therapy. Am J Med 1983; 75: 25-34.
- Herman K, Leys A, Spileers W. (Hydroxyl)-chloroquine retinal toxicity: two case reports and safety guidelines. Bull Soc Belge Ophthalmol 2002; 284: 21-29.
- Delori FC, Staurenghi G, Arend O, Dorey CK, Goger DG, Weiter JJ. In vivo fluorescence of the ocular fundus exhibits retinal pigment epithelium lipofuscin characteristics. Invest Ophthalmol Vis Sci 1995; 36: 718-729.
- Gorovoy IR, Gorovoy MS. Fundus Autofluorescence in Hydroxychloroquine Toxicity. JAMA Ophthalmol 2013; 131: 506.
- Sparrow JR, Boulton M. RPE lipofuscin and its role in retinal pathobiology. Exp Eye Res 2005; 80: 595-606.
- Holz FG, Bellmann C, Staudt S, Schutt F, Volcker HE. Fundus autofluorescence and development of geographic atrophy in age related macular degeneration. Invest Ophthalmol Vis Sci 2001; 42: 1051-1056.
- Kellner U, Renner AB, Tillack H. Fundus autofluorescence and mfERG for early detection of retinal alterations in patients using chloroquine/hydroxychloroquine. Invest Ophthalmol Vis Sci 2006; 47: 3531-3538.
- Kelmenson AT, Brar VS, Murthy RK, Chalam KV. Fundus autofluorescence and spectral domain optical coherence tomography in early detection of Plaquenil maculopathy. Eur J Ophthalmol 2009; 20: 785-788.
- Seagle BL, Rezai KA, Kobori Y, Gasyna EM, Rezaei KA, Norris JR Jr. Melanin photoprotection in the human retinal pigment epithelium and its correlation with light induced cell apoptosis. Proc Natl Acad Sci USA 2005; 102: 8978-8983.
- Kellner U, Kellner S, Weinitz S. Chloroquine retinopathy: lipofuscin- and melanin-related fundus autofluorescence, optical coherence tomography and multifocal electroretinography. Doc Ophthalmol 2008; 116: 119-127.
- Huang D, Swanson EA, Lin CP, Schuman JS, Stinson WG, Chang W et al. Optical coherence tomography. Science 1991; 254:1178-1181.
- Rodriguez-Padilla JA, Hedges TR 3rd, Monson B, Srinivasan V, Wojtkowski M, Elias Reichel E et al. High-speed ultra-high-resolution optical coherence tomography findings in hydroxychloroquine retinopathy. Arch Ophthalmol. 2007; 125: 775-780.
- Stepien KE, Han DP, Schell J, Godara P, Rha J, Carroll J. Spectral domain optical coherence tomography and adaptive optics may detect hydroxychloroquine retinal toxicity before symptomatic vision loss. Trans Am Ophthalmol Soc 2009; 107: 28-33.
- Chen E, Brown DM, Benz MS, Fish RH, Wong TP, Kim RY et al. Spectral domain optical coherence tomography as an effective screening test for hydroxychloroquine retinopathy (the “flying saucer” sign). Clin Ophthmalmol 2010; 4:1151-1158.
- Abazari A, Allam SS, Adamus G, Ghazi NG. Optical coherence tomography findings in autoimmune retinopathy. Am J Ophthalmol. 2012; 153: 750–756.
- Pasadhika S, Fishman GA. Effects of chronic exposure to hydroxychloroquine or chloroquine on inner retinal structures. Eye (Lond) 2010; 24: 340-346.
- Pasadhika S, Fishman GA, Choi D, Shahidi M. Selective thinning of the perifoveal inner retina as an early sign of hydroxychloroquine retinal toxicity. Eye (Lond) 2010; 24: 756-762.
- Omri S, Omri B, Savoldelli M, Jonet L, Thillaye-Goldenberg B, Thuret G et al. The outer limiting membrane (OLM) revisited: clinical implications. Clin Ophthalmol 2010; 4: 183-195.
- Sutter EE, Tran D. The field topography of ERG components in man-I: the photopic luminance response. Vision Res 1992; 32: 433-446.
- Sutter EE. Imaging visual function with the multifocal m-sequence technique. Vision Res 2001; 41: 1241-1255.
- Sáez Moreno JA, Gutiérrez Zúñiga R, Canaval Parra LF, Domínguez Hidalgo IC, Rodríguez-Ferrer JM. Localización mediante electrorretinografía multifocal de las áreas retinianas alteradas en la retinosis pigmentaria. Actual Med 2012; 97: 13-19.
- Rodríguez-Ferrer JM, Sáez JA. Electrophysiologic retinal alterations in patients with optic neuropathy revealed by mfERG. FENS Abstr 2014; 1: 636.
- Lyons JS, Severns ML. Using multifocal ERG ring ratios to detect and follow Plaquenil retinal toxicity: a review: Review of mfERG ring ratios in Plaquenil toxicity. Doc Ophthalmol 2009; 118: 29-36.
- Lai TY, Chan WM, Li H, Lai RY, Lam DS. Multifocal electroretinographic changes in patients receiving hydroxychloroquine therapy. Am J Ophthalmol 2005; 140: 794-807.
- Browning DJ, Lee C. Relative sensitivity and specificity of 10-2 visual fields, multifocal electroretinography, and spectral domain optical coherence tomography in detecting hydroxychloroquine and chloroquine retinopathy. Clin Ophthalmol 2014; 8: 1389-1399.
- Sáez Moreno JA, Rodríguez-Ferrer JM. Detección temprana de la toxicidad retiniana por hidroxicloroquina mediante técnicas de electrorretinografía multifocal. nuestra visión personal. C Autoim 2014; 7: 9-20.
- Raster M, Horn F, Junemann A, Rosa AAM, Souza GS, Gomes BD et al. Retinal disorders in northern Brazilian patients treated with chloroquine assessed by multifocal ERG. Doc Ophthalmol 2011; 122: 77-86.
- Rodríguez-Hurtado FJ, Sáez-Moreno JA, Rodríguez-Ferrer JM. Maculopathy in patient with systemic lupus erythematosus treated with hydroxychloroquine. Reumatol Clin 2012; 8: 280-283.
- Heravian J, Saghafi M, Shoeibi N, Hassanzadeh S, Shakeri MT, Sharepoor M. A comparative study of the usefulness of color vision, photostress recovery time, and visual evoked potential tests in early detection of ocular toxicity from hydroxychloroquine. Int Ophthalmol 2011; 31:283-289.
INFORMACIÓN DEL ARTÍCULO
Autor para la correspondencia: José Manuel Rodríguez Ferrer. Laboratorio de Neurociencia Visual y Cognitiva. Departamento de Fisiología Instituto de Neurociencias. Universidad de Granada. email: jmferrer@ugr.es